Introducción
El síndrome de Nicolau, conocido también como embolia cutis medicamentosa o dermatitis livedoide, es una reacción adversa severa y poco frecuente, secundaria a la inyección intramuscular, subcutánea, intravenosa o intraarticular de múltiples medicamentos: antibióticos, anestésicos locales, esteroides, antiinflamatorios no esteroideos, ácido hialurónico, vacunas y vitaminas, entre otros.
Usualmente produce lesión localizada alrededor del sitio de la inyección, inicia con dolor intenso, eritema evolucionando a lesión livedoide que se torna hemorrágica, con necrosis de piel, grasa subcutánea y si evoluciona, puede involucrar tejido muscular.
La etiopatogenia aún no está clara, varias hipótesis consideran un origen vascular, sugiriendo vasoespamo agudo, arteritis y oclusión tromboembólica de pequeñas arterias.
Lo infrecuente del síndrome y la evolución con manejo convencional motiva nuestra presentación.
Caso clínico
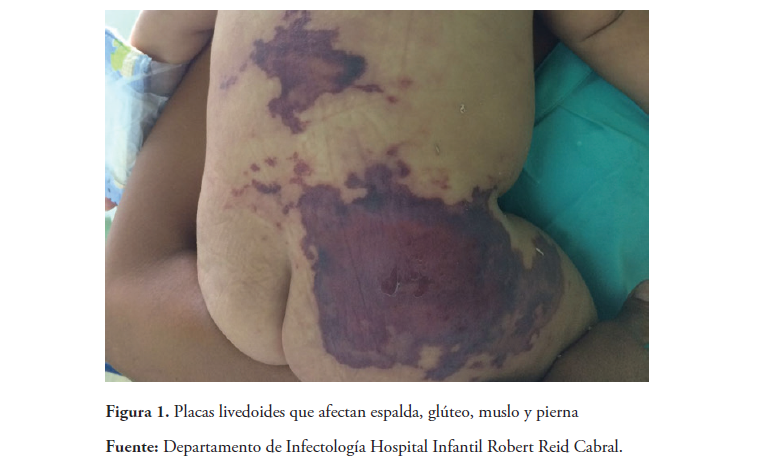
Masculino de 7 meses de edad, con historia de fiebre alta, por lo que es llevado a emergencias administrándose inyección intramuscular de metamizol sódico monohidratado. Poco tiempo después inicia llanto continuo y una lesión violácea pálida, que en el transcurso de unas horas se torna purpúrica y bien delimitada en áreas derechas de glúteo, espalda y muslo (Figura 1), por lo que la madre regresa al centro de salud donde es ingresado y manejado con múltiples antibióticos; al no presentar mejoría, es referido a nuestro hospital, donde es evaluado e internado con diagnóstico de sepsis.
Examen físico: eutrófico, irritable, hipoactivo, afebril, con facie de dolor, distención abdominal y edema de miembros inferiores.
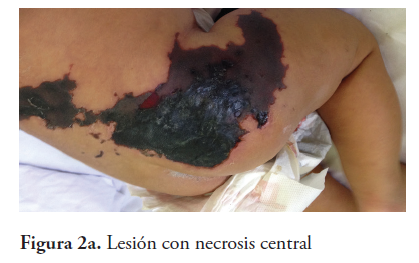
En espalda, glúteo, muslo y pierna derechos presenta lesión purpúrica, con rubor, calor, dolor a la movilización del miembro e induración a la palpación, (Figuras 2a y 2b) con pulsos periféricos conservados.
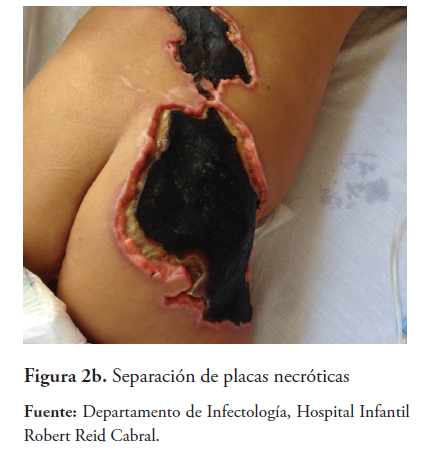
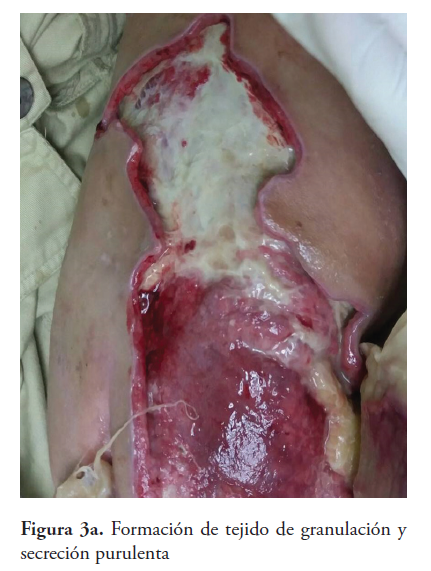
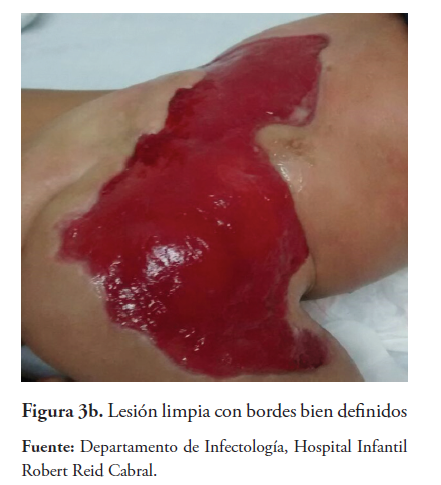
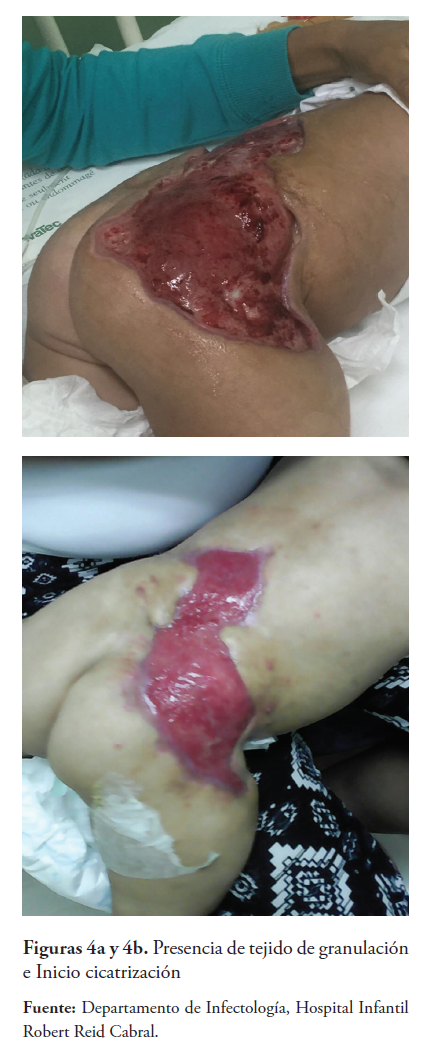
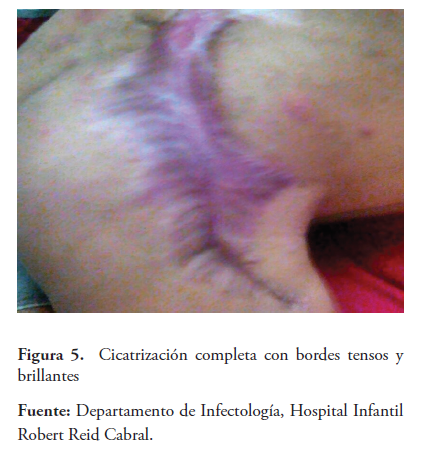
La lesión evoluciona a necrosis de piel, tejido celular subcutáneo y graso (Figuras 2a y 2b) ameritando desbridación. Posteriormente, se observa formación de tejido de granulación y secreción purulenta (Figuras 3a y 3b), se toma cultivo que reporta crecimiento de Enterococcus spp y luego Klebsiella pneumoniae, se maneja con piperacilina-tazobactam y amikacina evolucionando satisfactoriamente. Aparece tejido de reparación cicatricial (Figuras 4a y 4b) y a las 18 semanas se evidencia cicatriz tensa en área afectada (figura 5).
El hemograma mostró leucocitosis, anemia y trombocitopenia; y el hemocultivo, no crecimiento de microorganismos.
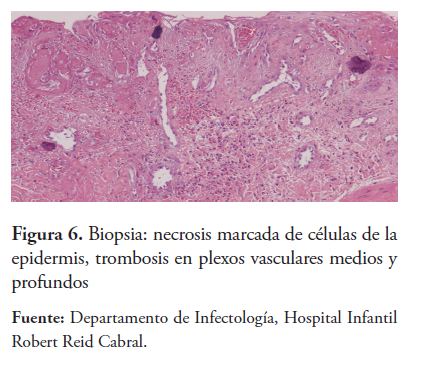
La sonografía de área afectada reporta edema de partes blandas en región glútea y la biopsia de piel, necrosis marcada de células de la epidermis, trombosis en plexos vasculares medios y profundos (figura 6).
Discusión
El síndrome de Nicolau, descrito por primera vez por Freudenthal y Nicolau, es un efecto adverso de inyecciones intramusculares de sales de bismuto en el tratamiento de la sífilis, múltiples casos han sido reportados en la literatura médica mundial. En República Dominicana se registra el primer caso en el año 2017, el cual fue manejado con tratamiento convencional.1-14
Se considera una complicación rara tras la administración de inyecciones intramusculares, subcutáneas, intravenosas o intraarticulares de medicamentos, entre los que podemos citar: AINES, vitamina K, penicilina, antihistamínicos, corticosteroides, anestésicos locales, vacunas, polidocanol e interferón pegilado alfa1,14.
Se caracteriza por necrosis aséptica de los tejidos blandos y su fisiopatología aún se desconoce, aunque la mayoría de autores apoyan el origen vascular, que afecta los vasos pequeños o medianos, ya que en la exploración del sistema vascular no se evidencian hallazgos patológicos, se implica espasmo y trombosis arterial que inducen a oclusión vascular por microembolias, con dolor intenso y equimosis en área de inyección1,14.
Las características clínicas de la enfermedad se han dividido en tres fases: una fase inicial, caracterizada por dolor intenso con eritema posterior; una fase aguda, 1 a 3 días después, se desarrolla una placa livedoide endurecida y suave; y una fase final, entre 5 días y 2 semanas donde aparece ulceración del área afectada1.
Tres hipótesis se han señalado basadas en los hallazgos observados en la biopsia de tejidos: 1) inflamación causada por la inyección perivascular del medicamento administrado, induce a lesiones en las arterias que lleva a necrosis de la piel; 2) la inyección periarterial o perineural al conducir a dolor severo sobreactiva el sistema simpático, produciendo vasoespasmo y compromiso circulatorio; 3) la inyección intraarterial provoca oclusión embólica de las arterias cutáneas con necrosis tisular3,10.
Nuestro paciente recibió una inyección intramuscular (IM) presentando dolor intenso, evidenciado por llanto continuo, que luego condujo a lesión de apariencia livedoide con necrosis de piel, tejido celular subcutáneo y adiposo. Durante la desbridación se observó necrosis grasa, sin daño muscular (Figuras 4a y 4b).
El tratamiento inmediato se enfoca en mitigar el dolor, la oclusión de los vasos y aumentar la extracción de oxígeno; en casos más severos, desbridamiento quirúrgico con fines de reducir el riesgo de infección y mejorar la cicatrización de la herida; aún no se han establecido protocolos específicos para su manejo. El manejo conservador consiste en cambios de apósitos y analgésicos. En casos más complicados desbridamiento quirúrgico e injertos de piel de espesor parcial. El uso anticoagulantes y vasodilatadores han mostrado mejoría en la evolución2.
Nuestro caso fue manejado conservadoramente, con analgésicos, cura local diaria, antibióticos de acuerdo a reporte de cultivos, desbridamiento de área afectada hasta llegar a la cicatrización espontánea, proceso completado en 18 semanas; sin embargo, el desbridamiento y la cirugía reconstructiva juegan un papel importante después de la demarcación de la necrosis, utilizando colgajos locales.2
El diagnóstico es principalmente clínico y la histopatología muestra cambios necróticos y trombosis vascular. Sin embargo, las imágenes, como sonografía, tomografía computarizada y resonancia magnética, pueden ser útiles para definir el grado de afectación del tejido. En nuestro caso, el diagnóstico fue clínico, la sonografía evidenció edema de partes blandas en región glútea y la biopsia de piel reportó necrosis marcada de células de la epidermis, trombosis en plexos vasculares medios y profundos.1,15
En la mayoría de los casos el pronóstico del síndrome de Nicolau es la curación, con cicatrices atróficas o pigmentación restantes, como ocurrió en nuestro paciente. No obstante, en casos raros, puede causar complicaciones como hipoestesia, paraplejia, deficiencia del esfínter o sepsis. En nuestro caso el seguimiento nos proporcionará datos de complicaciones, ya que por su edad no podemos valorarlas en la actualidad1.
En relación con la prevención, es importante tener en cuenta que las inyecciones en todo caso pueden provocar síndrome de Nicolau, por lo que debemos tomar precauciones y evaluar en toda su magnitud la necesidad del uso de esta vía. Es necesario aspirar para verificar presencia de sangre, usar la técnica Z-track, definir el sitio adecuado, valorar la necesidad de aplicación de grandes dosis y el cambio regular de sitios, si se van a administrar múltiples inyecciones, considerando que se pueden utilizar otras vías, ya que se han descrito múltiples complicaciones, incluso la muerte1,10.
Conclusión
Pensar en síndrome de Nicolau en pacientes que han recibido inyecciones con cuadro de dolor intenso y palidez en el área de la administración de la inyección es de suma importancia, ya que un manejo temprano y correcto puede evitar complicaciones severas como la rabdomiólisis, septicemia, fallo multiorgánico y la muerte.
Es importante recordar que hay alternativas en el manejo que pueden disminuir el tiempo de resolución y dejar menos secuelas de la lesión, diferente al manejo convencional.
Referencias Bibliográficas
- Mohammad A, Syed Suhail A, Tasleem A. Letter to the editor. Acta Dermatovenerol Croat. 2017;25(3): 251.
- Arslan MN, Melez DO, Akcay A, Gur A, Sam B, Guven Apaydın S. Coincidence of Nicolau Syndrome and Rhabdomyolysis: Report of a Forensic Autopsy Case and Review of the Literature Journal of Forensic Sciences. J Forensic Sci. 2016 Sep;61(5): 1369-74.
- Navrazhina K, Cressey B, Wildman H. Nicolau syndrome after lumbar puncture: A case report in a 22-month-old girl. JAAD Case Reports. 2017;3: 33-5.: 2352-5126. doi: http://dx.doi.org/10.1016/j.jdcr.2016.09.004.
- Kim SK, Kim TH, Lee K Chet. Nicolau syndrome after intramuscular injection. Archives of Plastic Surgery. May 2012;39(3): 249-52.
- Kwang-kyoun K. Nicolau Syndrome in patient following diclofenac administration: A case report. Ann Dermatol [Internet]. 2011 [consultado 28 de noviembre 2018]; 23(4): Available from: http://Dx.Doi.Org/10.5021/Ad.2011.23.4.501.
- Luton K, Garcia C, Poletti E, Koester G. Nicolau Syndrome: Three cases and review. International Journal of Dermatology. 2006;45: 1326–8.
- Kienast AK, Mentze D, Hoeger P. Nicolau’s Syndrome Induced by Intramuscular Vaccinations in Children: Report of Seven Patients and Review of The Literature Clinical and Experimental Dermatology. Sept. 2008;33(5): 541-684.
- Kılıç I, Kaya F, Özdmir T, Demirel T, Clik İ. Nicolau Syndrome due to diclofenac sodium (Voltaren®) injection: A case report. Journal of Medical Case Reports. 2014;8: 404.
- Tijen B, Gamze D, Tugrul O, Serdar A, Engin Ç, Ayhan T Halil T. Anticoagulant and vasodilator therapy for Nicolau Syndrome following intramuscular benzathine penicillin injection in a 4 years old boy. Case report / Arch Argent Pediatr 2016;114(3): e184-e186.
- Kocman EA, Yasar FN, Kose, AA, Cil Y, Karabagli Y, Cetin C. Freestyle perforator-based fasciocutaneous flap reconstruction in Nicolau Syndrome-Related Tissue Necrosis Indian J Surg. 2016;77(supl 3): 1187-90.
- Kumar M, Singh, J, Sharma, P Khera A. Singh P Accidental Intra-Arterial injection of diclofenac –Case report. Journal of Clinical and Diagnostic Research. Jan 2015;9(1): PD16-PD17.
- Memarian S, Gharib B, Gharagizlou M, Alimadadi H., Ahmadinejad Z, Ziaee V. Nicolau Syndrome due to penicillin injection: A report of 3 cases without long-term complication. Hindawi Publishing Corporation Case Reports in Infectious Diseases [Internet]. 2016 [consultado 28 de noviembre 2018]; Article ID 9082158. Available from: http://dx.doi.org/10.1155/2016/9082158.
- Arif T, Dorjay K. Extensive Nicolau syndrome following intramuscular injection of paracetamol in a patient who is HIV positive. J Cutan Aesthet Surg 2018;11: 136-9.
- Kim KK, Chae D-S. Nicolau syndrome: A literature review. WJD www.wjgnet.com. May 2, 2015;4(2): 104-7.
- Park HJ, Kim MS, Park NH, Jung SW, Park SI, Park CS. Sonographic findings in Nicolau syndrome following intramuscular diclofenac injection: a case report. J Clin Ultrasound. Feb 2011;39(2): 111-3. doi: https://10.1002/jcu.20743.

